В здоровом человеческом организме регулярно происходит обмен веществ. В эту процедуру также задействован гормон инсулин, который вырабатывается из потребляемых в пищу продуктов. В зависимости от потребностей организма в гормоне, происходит регуляция этого процесса автоматически.
При наличии недуга расчет дозы инсулина проводится для введения инъекций, что направлены на поддержание работоспособности организма.
Выполнение расчетных действий выполняется лечащим врачом с особым вниманием, так как чрезмерно большая доза искусственной инъекции может нанести организму человека непоправимый вред.
Важно. При сахарном диабете 1типа, инъекции назначаются в обязательном порядке, а при диабете 2 типа лишь в случае необходимости и недостаточности медикаментозной терапии, которая направлена на понижение уровня сахара в крови. В этом случае может быть назначено лечение при помощи инъекций и медикаментов одновременно.
Подготовка к выполнению расчетов

Расчет инсулина производится на единицу вашего веса. Поэтому при наличии этого заболевания за этими показателями следует наблюдать регулярно. Также в дополнение к этому учитывается длительность течения недуга, а именно его стаж в годах.
Стоит отметить, что подготовительный этап включает в себя полное обследование всех органов человека, а также сбор анализов. Исходя из этого, устанавливается максимальная доза инсулина в сутки для человека, страдающего от сахарного диабета.
Проведение расчета в единицах измерения
Расчет дозы и введение инсулина, предусматривает четкое соблюдение всех правил выполнения процедуры. Для этого за единицу расчета дозы гормона берут 1 Ед. на один килограмм человеческой массы тела При таком недуге, как сахарный диабет 1 типа допускается введение дозы инъекции не более 1 Ед.
Кроме этого учитываются разные типы заболевания: декомпенсационное, кетоацитозное и особое внимание уделяется к беременным женщинам диабетикам.
Важно. На начальных стадиях заболевания допускается использование лишь 50% от нормы инсулиновой инъекции.
После одного года течения недуга, доза постепенно увеличивается до 0,6 Ед. Также могут значительно повлиять непредвиденные скачки уровня глюкозы в крови пациента. В этом случае врач может назначить увеличение дозы инъекции до 0,7 Ед.
Как правило, для диабетиков с разным типом заболевания, максимальная доза гормона своя:
- При декомпенсации используют не более0,8 Ед.;
- При кетоацитозе допускается не более 0,7 Ед.;
- Для беременных женщин максимальная доза 1 Ед..
Для первоначального введения инсулиновой инъекции, крайне важно иметь у себя дома глюкометр, Этот аппарат позволит уточнить точную потребность в количестве инсулиновых инъекций с учетом всех особенностей организма. Связано это с тем. что врачу не всегда удается точно распознать необходимое для человеческого организма количество инсулина.
Стабильная реакция клеток человеческого организма на искусственно синтезированный инсулин происходит лишь при пролонгированном его способе применения. Для этого желательно придерживаться рекомендованной схемы введения инъекций, а именно:

Наряду с этим врачи нередко применяют иной способ введения искусственного инсулина методом ультракороткого или интенсифицированного применения. В этих случаях доза синтетического препарата не должна превышать 28 Ед. за сутки. Минимальная доза препарата при таком способе применения 14 Ед. Какую именно дозу за сутки использовать вам, подскажет лечащий врач.
Как рассчитать инсулин, пример
Для того чтобы расчеты дозы инсулина было проводить более удобно, в медицине принято использовать следующие сокращения:
- Инсулин, имеющий пролонгированное действие (ИПД);
- Суммарная доза инъекции инсулина, рассчитанная на сутки применения (ССДИ);
- Инсулиновая инъекция короткого действия (ИКД);
- Недуг — сахарный диабет 1типа (СД-1);
- Заболевание сахарный диабет 2 типа (СД-2);
- Идеальная масса тела (М);
- Идеальная масса тела (Ж).
При человеческом весе в 80 килограмм и норме инсулиновой инъекции в 0,6 Ед, проводят следующие действия:Умножают 0,6 на 80 и получают суточную норму в 48 Ед.
Для начальной стадии диабета 1 типа применяют следующие действия: 48 умножается на 50 процентов от нормы, а именно на 0,5 Ед. и получают суточную норму в 24 Ед. инсулиновой инъекции.
Важно отметить, что это традиционная форма расчета дозы инсулина, и она меняется в зависимости от веса, путем подстановки вместо 80 кг параметры своей массы тела.
Исходя из этого, можно сделать следующий вывод:

Таким образом, можно сделать небольшой вывод, что рассчитать дозу инсулина для себя каждый может самостоятельно, однако перед применением инъекции рекомендуется пройти полное обследование и проконсультироваться с лечащим врачом.
Также важно помнить, что при ИКД новая инъекция вводится перед каждым приемом пищи в день.
Расчет калорийности или ХЕ
В данном случае Х соответствует количеству необходимой для человека энергии, чтобы работоспособность внутренних органов поддерживалась в границах нормы.
В данном случае для сравнения и последующей привязке к ХЕ, рассматриваются отдельные методы привязки роста к этому значению, а также норма допустимого потребления калорий:

Пример расчета показателя ХЕ
Имея рост пациента 167 сантиметров, используют следующую величину 167-100=67. Это значение приблизительно приравнивают к массе тела в 60 килограмм и применяют уровень физической активности, как умеренный, при котором норма калорийности на сутки составляет 32 ккал/кг. В данном случае калорийность суточного рациона должна составлять 60х32=1900 ккал.
Сюда обязательно должны входить следующие компоненты:
- Не более 55% углеводов;
- До 30% жиров;
- Белки не более 15%.
Следовательно, для переработки и суточного усвоения углеводов организму требуется 1900х0,55=1045 ккал или 261 грамм углеводов.
Важно в данном случае 1 ХЕ приравнивается к 12 граммам углеводов. Таким образом, мы получаем информацию о том, что для пациента доступно употребление 261:12=21 ХЕ
Потребление суточной нормы углеводов распределяется по следующему принципу:

Исходя из этого, можно сделать небольшое заключение о том, что пациенту с сахарным диабетом можно употреблять на завтрак от 4 до 5 ХЕ, за обед от 6 до 7 ХЕ, за послеобеденный перекус от 1 до 2 ХЕ, а на ужин также от 4 до 5 ХЕ.
Учимся рассчитывать дозу инсулина
Расчет энергии, содержащейся в еде, является основой стабильного и правильного суточного профиля гликемии у людей, требующих лечения инсулином. Следующим этапом является дозировка прандиального инсулина, как в , так и при интенсивной инсулинотерапии с использованием пенов.
Содержащиеся в подобранных материалах подсказки и примеры не следует рассматривать как рекомендации врача и соотносить с собственным случаем. Если появляются какие-то проблемы в лечении и компенсации диабета, всегда нужно обратиться к своему лечащему врачу, т.к. только он знает историю болезни данного человека и может дать профессиональный, адекватный ситуации и состоянию здоровья пациента врачебный совет.
Теоретический алгоритм расчет суточной дозы инсулина у больных проводится с использованием разных коэффициентов: примерное количество инсулина в ЕД рассчитывается на килограмм фактической массы тела, если имеется избыток массы тела — коэффициент снижается на 0,1, при недостатке — увеличивается на 0,1:
Как правило, суточная доза инсулина более 1 ЕД/кг в сутки свидетельствует о передозировке инсулина. При впервые выявленном сахарного диабета типа 1 потребность в суточной дозе инсулина составляет 0,5 ЕД на килограмм массы тела.
В первый год после дебюта сахарного диабета может наступить временное снижение в суточной потребности инсулина — это так называемый «медовый месяц» диабета. В дальнейшем она немного увеличивается, составляя в среднем 0,6 ЕД. При декомпенсации и особенно при наличии кетоацидоза доза инсулина вследствие (глюкозотоксичности) повышается и обычно составляет 0,7-0,8 ЕД инсулина на килограмм массы тела.
Введение инсулина продленного действия должно имитировать нормальную базальную секрецию инсулина организма здорового человека. Его вводят 2 раза в сутки (перед завтраком, перед ужином или на ночь) из расчета не более 50 % от общей суточной дозы инсулина. Введение инсулина короткого или ультракороткого действия перед основными приемами пищи (завтрак, обед, ужин) производится в дозировке, рассчитываемой по ХЕ.
Суточная потребность в углеводах определяется общим количеством калорий, необходимых конкретному пациенту, и может быть от 70 до 300 г углеводов, что составляет от 7 до 30 ХЕ: на завтрак — 4-8 ХЕ, на обед — 2-4 ХЕ, на ужин — 2-4 ХЕ; 3-4 ХЕ должны быть суммарно во 2-й завтрак, полдник и поздний ужин.
Инсулин во время дополнительных приемов пищи, как правило, не вводится.
При этом суточная потребность в инсулине короткого или ультракороткого действия должна быть в пределах от 14 до 28 ЕД. Доза инсулина короткого или ультракороткого действия может и должна меняться в зависимости от ситуации и в соответствии с показателями глюкозы крови. Это должно обеспечиваться результатами самоконтроля.
Пример расчета дозы инсулина 1
- Больной сахарным диабетом типа 1, болен 5 лет, компенсация. Вес 70 кг, рост 168 см.
- ИПД 50 % от 42 ЕД = 21 (округляем до 20 ЕД): перед завтраком — 12 ЕД, на ночь 8 ЕД.
- ИКД 42-20 = 22 ЕД: перед завтраком 8-10 ЕД, перед обедом 6-8 ЕД, перед ужином 6-8 ЕД.
Дальнейшая коррекция дозы ИПД — по уровню гликемии, ИКД — по гликемии и потреблению ХЕ. Данный расчет — ориентировочный и требует индивидуальной коррекции, проводимой под контролем уровня гликемии и потребления количества углеводов в ХЕ.
Следует отметить, что при коррекции гликемии нужно учитывать дозу инсулина короткого действия для снижения повышенных показателей, исходя из следующих данных:
- 1 ЕД инсулина короткого или ультракороткого действия снижает гликемию на 2,2 ммоль/л;
- 1 ХЕ (10 г углеводов) повышает уровень гликемии от 1,7 до 2,7 ммоль/л в зависимости от гликемического индекса продуктов.
Пример расчета дозы инсулина 2
- Больной сахарным диабетом типа 1, болен 5 лет, субкомпенсация. Вес 70 кг, рост 168 см.
- Расчет дозы инсулина: суточная потребность 0,6 ЕД х 70 кг = 42 ЕД инсулина.
- ИПД 50 % от 42 ЕД = 21 (округляем до 20 ЕД): перед завтраком -12 ЕД, на ночь 8 ЕД.
- ИКД 42 -20 = 22 ЕД: перед завтраком 8-10 ЕД, перед обедом 6-8 ЕД, перед ужином 6-8 ЕД.
Дальнейшая коррекция дозы ИПД – по уровню гликемии, ИКД — по гликемии и потреблению ХЕ. Утренняя гликемия 10,6 ммоль/л, предполагается употребление 4 ХЕ. Доза ИКД должна быть 8 ЕД на 4 ХЕ и 2 ЕД на «понижение» (10,6 — 6 = 4,6 ммоль/л: 2,2 = 2 ЕД инсулина). То есть утренняя доза ИКД должная быть 10 ЕД.
Можно полагать, что правильное использование представленных рекомендаций по проведению лечения и строгое соблюдение желаемого уровня глюкозы крови помогут пациентам жить дольше и благополучнее. Следует все же убедить их в необходимости приобретения персональных глюкометров и постоянного контроля гликемии и уровня .
Источник: http://medkarta.com/raschet-dozyi-insulina.htm
Как рассчитать дозу инсулина при диабете I типа
Как правильно рассчитать суточную дозу инсулина для ребенка при диабете I типа? Этот вопрос постоянно стоит на повестке дня у родителей, и на него редко получишь вразумительный ответ от врачей. Не потому, что врачи не знают, а потому, наверное, что не доверяют излишне суматошным родителям.
Внимание!
С одной стороны, я их понимаю. Мы же не требуем у парикмахера, чтобы он отдал нам ножницы, чтобы мы сами подстриглись, хотя от хорошей стрижки напрямую зависит наше хорошее самочувствие. Но с другой стороны, все врачи говорят о важности самоконтроля при сахарном диабете. А логичный самоконтроль не может быть избирательным, типа: «Считать ХЕ ты научись, а как я тебе рассчитаю Лантус – не парься!».
Самоконтроль при диабете происходит ежедневно и ежечасно. И с такой же частотой родители детей-диабетиков принимают решения, судьбоносные, в прямом смысле, для здоровья и жизни их детей. Поэтому вопрос «что знать, а что не знать» тут не стоит вообще. Определенно – все знать, понимать и уметь.
Я взяла за основу своего понимания расчетных доз инсулина американский опыт. Во-первых, потому, что американцы доступнее всего объясняют, во-вторых, потому, что по американской системе лечат в Израиле, а это было первое, с чем мы столкнулись после манифестации нашего диабета.
Итак, что мы должны знать про расчетную суточную дозу инсулина при диабете I типа?
Суточную потребность в инсулине рассчитывают на 1 кг “идеальной” массы тела. То есть той, которая рассчитана учеными для среднестатистического ребенка. А таких детей, как известно, в природе не бывает. Но чтобы не бояться «передозировки», мы теперь знаем, что доза вколотого инсулина должна колебаться в пределах 0,3–0,8 ед./кг в сутки.
Детям с впервые выявленным сахарным диабетом І типа дозу инсулина назначают 0,5 ед./кг в сутки. При и практическим отсутствием эндогенной (собственной) секреции инсулина потребность в нем составляет 0,7–0,8 ед./кг. При наличии устойчивой компенсации сахарного диабета потребность в инсулине снижается до 0,4–0,5 ед./кг.
Таковы среднестатистические показатели. А теперь проверим, правильно ли рассчитана суточная доза инсулина у нашего ребенка. Существует базовая формула, основываясь на которой, врачи делают рекомендации индивидуальных доз инсулина. Выглядит она так:
Х = 0.55 х вес/кг (Общая суточная доза инсулина (базальный + болюсный) = 0.55 х на вес человека в килограммах).
Х = вес/фунт: 4 (это если вы измеряете вес в фунтах, но мы этот пример рассматривать не будем, он идентичен формуле в кг, а нам не так важен).
Если организм очень устойчив к инсулину, может потребоваться более высокая доза. Если же организм очень чувствителен к инсулину, то может потребоваться более низкая доза инсулина.
Пример
Скажем, ребенок весит 30 кг. Умножаем его вес на 0.55. Получаем 16.5. Следовательно, данный ребенок должен получать в сутки 16.5 единиц инсулина. Из которых, например, 8 единиц – это продленный инсулин и 8.5 – короткий инсулин перед едой (завтрак 3 + обед 2.5 + ужин 3). Или 7 единиц – это базальный инсулин и 9.5 – болюсный.
Только практика может показать, как правильно распределить предполагаемое количество инсулина, учитывая, что 40-50% должно приходиться на базальный инсулин, а остальное раскидываться на еду с помощью болюсного инсулина.
Но мы твердо знаем: в диабете аксиом не бывает! Мы просто стараемся придерживаться золотой середины, но если не получается… Что ж, мы эту середину сдвигаем в нужную нам сторону.
Исходя из личного опыта могу сказать, что в районе нашего 13-го дня рождения все известные нам правила диабета обезбашенно пустились в пляс. И пляшут до сих пор, переходя с гапака на пляску святого Витта. У меня уже «дыхалки» не хватает скакать с ними в ногу.
Ребенок за год вырос на 14 сантиметров, но почти год абсолютно не прибавлял в весе! Только последнее время стал, наконец, поправляться. И тут дело вовсе не в инсулине, а в генах. Так росли все в нашей семье. Но мозг родителя не дремлет: ребенок мало ест! Но кушать больше – колоть больше, а колоть больше не позволяет расчетная формула.
Но формула-то основана на «идеальном» весе! А где его взять в пубертате? Нам и сейчас не хватает 8-10 кг до идеала! Так исходя из чего рассчитывать суточную дозу инсулина: исходя из фактического веса или идеального? Если считать по факту – нам, явно, не хватает инсулина. По «идеалу» – слишком много. Мы остановились на нашей личной «золотой середине».
Думаю, что это справедливо не только для пубертатного периода подростков, дети активно и неравномерно растут и в 5 лет, и в 7-8 лет, и в десять.
Но все же, расчетные формулы нам нужны. Ну, как пограничные столбики в Европе. Таможенный контроль проходить не нужно, но знать, что ты уже не в Чехии, а в Германии или Польше, пожалуй, стоит. Хотя бы потому, что на автозаправке уже в ходу другая валюта, и твою могут не взять. Больше знаешь – спокойнее едешь. Поэтому берем формулу, считаем, проверяем себя и живем дальше.
Источник: http://www.diabet.filaxi.com/content/kak_rasschitat_dozu_insulina
Как рассчитать количество инсулина с умом?
Инсулин является гормоном, за выработку которого отвечает поджелудочная железа. У больных сахарным диабетом, потребность в инсулине несколько выше чем у здоровых людей, поэтому в большинстве случаев этого заболевания, назначаются дополнительные инъекции этого вещества.
Ввиду того, что особенности организма каждого человека являются сугубо индивидуальными, для каждого конкретного случая заболевания сахарного диабета, требуется своя доза инсулина. Опытные эндокринологи знают, как рассчитать дозу инсулина правильно, поэтому в случае необходимости нужно обратиться за помощью к квалифицированным специалистам, а не решать эту проблему самостоятельно.
Что необходимо делать, после того, как вам поставили диагноз сахарный диабет?
Необходимо помнить, что в тот момент, когда вам поставили диагноз сахарный диабет, первое, о чем вы должны побеспокоиться – это дневник в который необходимо вносить данные по показателям сахара в крови.
Кроме того, в этот дневник следует вносить данные по приблизительному количеству потребляемых за сутки. Такую таблицу вам может помочь составить ваш лечащий врач. Такой подход сможет помочь вам рассчитать дозу инсулина, которая необходима для вас в сутки.
Следующим, очень важным и ответственным шагом, должна стать , с помощью которого вы в любом месте, в очень короткие сроки сможете измерять уровень содержания сахара в крови. Специалисты рекомендуют измерять уровень сахара до еды, и два часа после неё.
Нормальными считаются показатели в 5-6 ммоль на литр до приема пищи, и более восьми по истечению двух часов после. Но при этом важно учитывать, что для каждого конкретного случая эти показатели могут варьироваться, именно поэтому для расчета дозы инсулина необходимо обращаться к врачу, который сможет четко её определить, только после того, как вы 6-7 раз за сутки измеряете показатели уровня сахара.
Внимание!
В процессе проведения измерений, нужно учитывать время суток, количество потребленных углеводов, а также вашу двигательную активность. Также нужно постоянно держать в уме дополнительные факторы, которые влияют на уровень сахара в крови – рост, массу тела, режим назначений который приписал вам другой специалист, а также наличие различных хронических заболеваний. Все эти показатели особенно важны, при приеме пролонгированного инсулина, который независим от режима употребления пищи.
Кроме того важно знать, что чем дольше человек принимает инсулин через инъекции, тем меньше его вырабатывает организм. Если стаж болезни не очень велик, поджелудочная железа продолжает заниматься выработкой инсулина, который так необходим организму. При этом, дозу инсулина необходимо увеличивать постепенно для того, чтобы не нанести вред здоровью.
Именно врач эндокринолог, после проведения глубокого обследования всех систем вашего организма, может дать рекомендации по увеличению количества инсулина, а также точно расписать эти дозы. Кроме того, больные сахарным диабетом должны раз в полгода проходить обследование в стационаре, либо амбулаторно, для того, чтобы врачи смогли отслеживать все изменения в работе организма.
Для того, чтобы правильно рассчитать дозу инсулина, необходимо обладать специальными знаниями, а также иметь на руках данные, которые можно получить только лишь с использованием современного высокоточного медицинского оборудования. Поэтому, для того, чтобы прожить долгую и счастливую жизнь, больные сахарным диабетом должны в обязательном порядке и беспрекословно выполнять все требования врачей.
Источник: http://www.astromeridian.ru/medicina/rassch_dozu_insulina.html
Пример расчета с форума
1. Для лиц с остаточной секрецией инсулина (этот момент должен быть уточнен вами у эндокринолога) начальная суточная доза составляет 0,3-0,5 ЕД/кг ИДЕАЛЬНОЙ МАССЫ ТЕЛА (которая примерно рассчитывается по формуле рост-100) Есть более точные формулы, но они довольно громоздки и незапоминаемы. Учитывая боязнь переборщить будем считать, что остаточная секреция у вас сохранена.
Получается 0,5ЕД*50кг=25ЕД (берем 24, т.к. в шприцах деления по 2 ЕД)
2. Суточная доза делится между базальной и болюсной 50/50. Т.е. 12 и 12 ЕД.
Базальная, например ЛЕВИМЕР – 12 ЕД в сут (если разовая доза инсулина длит. дествия больше 12 ЕД, то ее делим на 2 например 14 – значит 8 с утра и 6 перед ужином) В нашей ситуации – не обязательно.Болюсная – напр. НОВОРАПИД – по 4 ЕД перед завтраком, обедом и ужином.
3. После этого придерживаемся фиксированой диеы (про диету почитайте выше)
4. Через сутки берем гликемический профиль.
К примеру он будет таким:
- перед завтраком 7,8
- ч/з 2 ч после завтрака – 8,1
- перед обедом 4,6
- ч/з 2 ч после обеда 8,1
- перед ужином 5,3
- ч/з 2 ч после ужина 7,5
- 23:00 – 8,1
Трактовка результатов:
- Болюсная доза перед завтраком недостаточна, т.к. гликемия после завтрака больше 7,8 ==> добавляем 2 Ед Новорапида – получается, что перед завтраком надо ставить не 4, а 6 ЕД.
- Перед обедом – аналогично
- А вот перед ужином – все нормально – оставляем 4 ЕД
Теперь перейдем к базальному инсулину. Нужно смотреть на цифры гликемии перед завтраком (сахар натощак) и 23:00 они должны быть в пределах 3,3-5,3. Получается, что с утра сахар повышен – можно все-таки разбить дозу на 2 части. (с утра побольше – 8, а вечером поменьше – 4) если и при этом получатся такие цифры – значит добавим к обеденной дозе продленного инсулина 2 ЕД. (т.к. утренний повышен).
Через 2 суток снова гликемический профиль и повторяем все вышеперечисленные манипуляции, цифры должны встать на места.
- ч/з 2 недели фруктозамин
- ч/з гликолизированный гемоглобин (если он повышен (как у вас), то диабет не компенсирован)
ЕЩЕ РАЗ ПОВТОРЮ, ЧТО ЭТА ИНФОРМАЦИЯ НЕ ДОЛЖНА БЫТЬ ИСПОЛЬЗОВАНА ИЗОЛИРОВАННО ОТ ЭНДОКРИНОЛОГА. Я НЕ УЧИТЫВАЮ НИКАКОЙ СОПУТСТВУЮЩЕЙ ПАТОЛОГИИ.
Источник: http://www.forumdiabet.ru/topic380.html
Как рассчитать сколько принимать инсулина
Инсулин – гормон поджелудочной железы, потребность в дополнительных дозах которого возрастает в связи с заболеванием сахарным диабетом. Как правильно рассчитать дозу инсулина, подходящую именно вам?
Инструкция
Как только вам поставили диагноз «сахарный диабет», начинайте вести дневник, в который записывайте показатели сахара в крови, приблизительное количество хлебных единиц, потребленных вами во время завтрака, обеда и ужина.
Купите глюкометр для того, чтобы постоянно контролировать уровень сахара в крови. Результаты, на которые стоит опираться при расчете дозы инсулина – 5-6 ммоль/л натощак и не более 8 ммоль/л спустя 2 часа после еды. Впрочем, в индивидуальном порядке допускаются отклонения от этих показателей примерно на 3 ммоль/л. Во время подбора дозы рекомендуется измерять уровень сахара в крови до 6-7 раз в день.
Во время проверок обязательно учитывайте время суток, в которое производится измерение, количество потребленных углеводов, уровень двигательной активности. Не забывайте и о дополнительных факторах, влияющих на показатели сахара в крови: массу тела и рост, наличие прочих хронических заболеваний, режим назначений, предписанный вам другими специалистами. Особенно они важны при расчете инсулина пролонгированного действия, который не зависит от режима питания.
Обратите внимание: чем больше «стаж» сахарного диабета, тем ниже уровень «собственного» инсулина, который какое-то время еще продолжает вырабатываться поджелудочной железой. Однако не стоит резко увеличивать его дозу без консультации с эндокринологом и проведения тщательного обследования амбулаторно или в стационаре. Больные сахарным диабетом должны проходить обследование не реже 1 раза в год.
Инъекции инсулина короткого действия делаются обычно для того чтобы быстро снизить уровень глюкозы в крови. Его доза зависит от:
- количества ХЕ, которое вы планируете употребить во время приема пищи (не более 6);
- уровня сахара в крови натощак;
- уровня физической нагрузки после приема пищи. 1 ХЕ обычно требует введения 2 единиц инсулина короткого действия. Если же требуется резко снизить уровень сахара в крови, то на каждые «лишние» 2 ммоль/л вводится 1 единица ИКД.
Подбор дозы инсулина пролонгированного действия начинайте с ночной инъекции. Так, если вы введете перед сном 10 единиц, то утром показатели глюкозы в крови не должны будут превышать 6 ммоль/л при адекватной дозе. Если же после того, как вы ввели такую дозу, у вас усилилось потоотделение, и резко повысился аппетит, снизьте ее на 2 единицы. Соотношение между ночной и дневной дозой должно быть 2:1.
Свернуть
Для адекватной инсулинотерапии как диабета 1 типа, так и диабетическом поражении 2 типа, необходимо подбирать дозировки вводимого подкожно инсулина. В статье расписаны подробно особенности расчетов инсулина короткого, ультракороткого и продленного действия. Приведены необходимые формулы с примерами определения в зависимости от качества и количества употребляемой пищи.
Сахарный диабет 1 и 2 типа подобно эпидемии захватывает все большее количество пациентов, вызывая нарушение обмена веществ и грозные осложнения даже у детей. Если раньше лечить поражения при диабете 2 типа было сложно, а при диабете 1 типа и вовсе невозможно, так как инсулин — основа патогенетического лечения — не был открыт, то сейчас это направление активно развивается. Открыты генноинженерные аналоги гормона. Изучены патогенетические механизмы заболевания, что позволило объяснить использование продленного и короткого инсулина в инсулинотерапии при диабете. Остается лишь правильно ответить на вопросы: как рассчитывать количество вводимого гормона и как определить, сколько из этого количества единиц придется на продленную, а сколько на короткую фракцию.
Для чего необходимо правильно рассчитывать дозу инсулина?
Любой принимаемый внутрь или вводимый парэнтерально препарат необходимо принимать в адекватном и одобренном врачами количестве. Особенно это касается гормональных препаратов. Поэтому количество инсулина, особенно у детей, нуждается в строгом контроле и подборе, потому что если дозировка инсулина сильно превышена, то уровень глюкозы крови прогрессивно снижается. Если при гипергликемии есть угроза гиперосмолярной и кетоацидотической комы, то гипогликемические состояния еще более опасны. Избегать этого следует особенно тщательно, потому что вывести организм из коматозного состояния, если сахар в сыворотке крови критически снижен, очень сложно. Для этого требуется реанимационные мероприятия и условия специализированного отделения. Даже при соблюдении этого не всегда становится возможным вылечить и поставить на ноги пациента с диагностированной гипогликемической комой.
В то же время подбор дозы инсулина необходим для адекватной поддержки гликемии на должном уровне. Целевой показатель при сахарном диабете 1 типа, равно как и при сахарном диабете 2 типа, — гликозилированный гемоглобин. Он отражает степень гликемии за 3 месяца и является надежной величиной, отражающей компенсацию заболевания и адекватность назначенной дозы продленного инсулина и его короткого аналога. Именно поэтому вопрос о том, как рассчитать дозу препарата, актуален для пациентов с этой эндокринопатией. В случаях, когда процесс расчета оказался неудачным, и количество гормона недостаточно, уровень глюкозы повышается. При гипергликемии, особенно протекающей хронически, увеличивается риск сосудистых катастроф и прочих осложнений. Вот почему грамотный подбор дозы инсулина при диабете 2 типа важен в плане прогноза и развития нежелательных и опасных состояний.
Подбор необходимого количества инсулина короткого действия

Для объяснения того, как рассчитать дозу инсулина в целом, необходимо привести некоторые необходимые понятия. Для того, чтобы пациент не мучился с высчитыванием количества углеводов и массы потребленной продукции, придуманы хлебные единицы. Их использование несколько упрощает и облегчает определение дозы инсулина. 1 единицу принято считать эквивалентной 10 г углеводной пищи. Кому-то привычнее использовать 12 г. Однако нужно помнить, что, рассчитывая дозу инсулина при диабете 2 типа или же инсулинозависимом поражении 1 типа, используют всегда одно и то же значение.
На «нейтрализацию» 1 хлебной единицы требуется различное количество вводимых единиц гормонального препарата. Оно зависит от времени суток, потому что степень активности организма и величина секретируемого островным аппаратом поджелудочной железы подвержены циркадным изменениям. Утром на 1 ХЕ необходимо 2 ЕД инсулина, в обед — 1 ЕД, а в вечернее время 1,5 ЕД.
Для подбора необходимого количества короткого инсулина необходим четкий алгоритм действий. Для начала следует запомнить несколько фактов-постулатов.
- Суточный калораж — первое, что приходится принимать во внимание. Его определение происходит с учетом характера деятельности, уровня физической активности. Усредненный показатель для пациента с массой 60 кг, физическая активность которого близка к средней, равен 1800 ккал.
- Доля потребляемой в течение суток углеводной пищи составляет 60%. В среднем — 1080 ккал.
- При потреблении 1 г углеводов выделяется 4 ккал энергии.
- Дозу инсулина у диабетиков принято определять, учитывая массу тела.Также важным параметром является особенности течения заболевания и длительность (стаж). Ниже размещена таблица, где приведены показатели того, сколько единиц гормона следует вводить на массу тела. Перемножая этот показатель с весом, получим суточный инсулин.
- Сначала для удобства подбирают инсулин короткого действия, а потом — продленного;
- белковая пища или продукты с содержанием жира не учитываются при определении дозы.
Разберем конкретную клиническую ситуацию. Пациент с весом 60 кг, страдающий диабетом уже 4 года. Уровень физической активности — средний (для того, чтобы расчет дозы инсулина был удобнее). Как уже было определено, 1080 ккал — суточный калораж для пациента с указанными параметрами. С учетом того, что 1 г углеводов при расщеплении образует 4 ккал энергии, для покрытия 1080 ккал потребуется 270 г углеводной пищи. Взяв за основу, что 1 хлебная единица тождественна 12 углеводов, рассчитаем, что количество хлебных единиц, способное обеспечить необходимый энергообмен, составит 22 (270/12=22,5, округленно — 22).
Из курса диетологии известно, что 30% энергозатрат необходимо покрыть в утренние часы, в обед — 40%, и на ужин 30%. Несложно определить, что в данном случае утром нужно употребить 7 ХЕ (нейтрализуется 1 ХЕ двумя единицами инсулина, значит: 7 ХЕ х 2 ЕД инсулина = 14 ЕД) и вколоть 14 ЕД короткого инсулина. В обеденное время 40% соответствует примерно 8 ХЕ (8 ХЕ х 1 ЕД инсулина = 8 ЕД) и то же количество гормона. Вечером количество рекомендуемой углеводной пищи составит у этого пациента 7 ЕД, а с учетом необходимых 1,5 ЕД инсулина для того, чтобы утилизировать это количество углеводов, нужно подкожно ввести 10 ЕД препарата.
Вот как рассчитывать количество короткого инсулина. В течение определенного времени следует наблюдать, какая будет реакция организма на подобранную терапию. За месяц нужно пройти как минимум трижды анализ крови на содержание глюкозы и исследовать процентное содержание гликированного гемоглобина через 3 месяца, чтобы понять, адекватна ли инсулинотерапия особенностям изменившегося углеводного обмена.
Подбор инсулина продленного действия
С определением единиц аналога гормона короткого действия разобрались. Осталось узнать, как рассчитывать и какие правила подбора препарата, действующего длительно и сверхдлительно. Нужно помнить, что количество его вводится однократно, если препарат действует 24 часа, и делится на 2 введения, когда действие ограничивается 12 часами.
Как подобрать дозу инсулина длительного действия
- Определяют суточное количество гормона независимо от времени его эффекта (умножают массу тела на показатель из таблицы, в нашем клиническом случае 60х0,8 = 48 ЕД);
- от полученного числа единиц гормона вычитают количество короткого аналога препарата и получают определяемую величину (48-14 (утром) — 8 (обед) — 10 (в вечерние часы) = 16 ЕД).
Расчет инсулина показал, что длительно действующего препарата необходимо ввести в количестве 16 ЕД, а гормона короткого действия — 32 ЕД, поделенных на три приема.
Как действовать при повышенном уровне глюкозы крови?
Эта ситуация (гипергликемия) заставит скорректировать уже подобранное лечение. Для исключения неправильной техники введения препарата следует их напомнить.
- Гормональный препарат длительного действия вводится в подкожную клетчатку складки плеча или бедра.
- Когда необходимо использовать короткий инсулин, то в качестве места инъекции предпочтительна область живота, так как там всасывание препарата происходит несколько дольше.
- Короткодействующий препарат используют за 15-20 минут до предполагаемого приема пищи. Если же лекартсвенное средство реализует эффект сверхбыстро (ультракороткие аналоги), то его следует ввести прямо перед трапезой.
- Генноинженерные препараты, действующие 12 часов, вводятся дважды (нужно иметь в виду, что и количество рассчитанного гормона делят надвое).
- Сверхдлительные аналоги вводят однократно.
- Вкол осуществляют быстро, но препарат вводится медленно (медленный счет до 10), только после этого иглу извлекают.

Если все пункты соблюдены, расчет был верный, а гипергликемия все равно выявляется при исследовании гликемического профиля, необходимо дополнительное введение гормона, которое стоит обсудить с лечащим врачом.
Кроме этого необходимо учитывать физические нагрузки при диабете 1 типа. До планируемого события, которое сопровождается затратом энергии, нужно употребить 2 хлебные единицы (24 г) углеводов. То же самое нужно совершить после нагрузки.
При сахарном диабете 2 типа учет физической активности не является необходимым. Так же, как и фиксация внимания на количество съеденных хлебных единиц при режиме подкожных инъекций с использованием уже готовых смесей. А вот при базис-болюсном введении необходимо следить за тем, что употребляется в пищу.
Видео
←Предыдущая статьяСледующая статья →

Расчет дозы инсулина: узнайте все, что нужно. Научитесь обходиться минимальными дозами и держать сахар 3,9-5,5 ммоль/л стабильно 24 часа в сутки. Можно прекратить скачки уровня глюкозы в крови даже при тяжелом диабете 1 типа у взрослых и детей. И тем более, держать нормальный сахар, как у здоровых людей, при диабете 2 типа. Разберитесь, как подбирать оптимальные дозы инсулина с учетом индивидуального течения диабета.
Читайте ответы на вопросы:
Нужно несколько суток понаблюдать за поведением сахара в крови у диабетика в разные часы, а потом уже подбирать схему инсулинотерапии.
 Инсулин в лечении диабета 2 и 1 типа
Инсулин в лечении диабета 2 и 1 типа
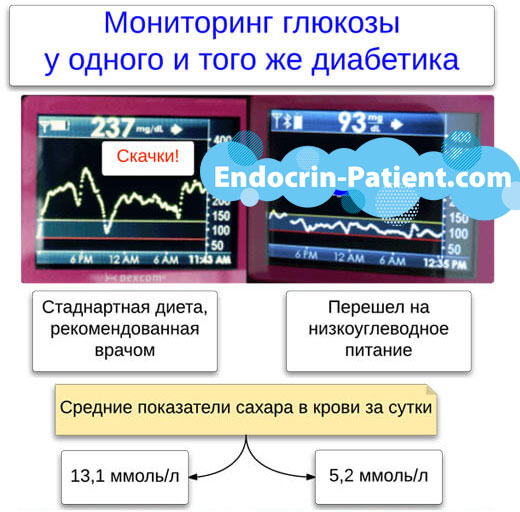
Обратите внимание, что большие дозы инсулина действуют нестабильно и непредсказуемо. Сила их действия в разные дни может отличаться на ±56%. Чтобы хорошо контролировать диабет, нужно справиться с этой проблемой. Основное средство — переход на , которая понижает дозировки в 2-8 раз.
Диабетикам, которые ограничивают свое потребление углеводов, не следует колоть никакой инсулин более 8 ЕД за раз. Если вам требуется более высокая доза, разделите ее на 2-3 примерно равных укола. Сделайте их один за другим в разные места тем же шприцем.
Лечение диабета инсулином — с чего начать:
Многие диабетики, которые лечатся инсулином, считают, что эпизодов низкого сахара в крови избежать невозможно. Они думают, что жуткие приступы гипогликемии — это неизбежный побочный эффект. На самом деле, можно держать стабильно нормальный сахар даже при тяжелом аутоиммунном заболевании. А тем более, при сравнительно легком диабете 2 типа. Нет необходимости искусственно завышать свой уровень глюкозы в крови, чтобы застраховаться от опасной гипогликемии. Посмотрите видео, в котором обсуждает эту проблему. Узнайте, как балансировать питание и дозы инсулина.
Ниже приводятся ответы на вопросы, которые часто возникают у пациентов.
В каких продуктах содержится инсулин?
Никакие пищевые продукты не содержат инсулин. Также пока еще не существует таблеток, содержащих этот гормон. Потому что при введении через рот он разрушается в желудочно-кишечном тракте, не попадает в кровь и не оказывает влияния на обмен глюкозы. На сегодняшний день инсулин для снижения сахара в крови можно ввести в организм только с помощью уколов. Существуют препараты в виде аэрозолей для ингаляции, но использовать их не следует, потому что они не обеспечивают точную и стабильную дозировку. Хорошая новость: иголки у инсулиновых шприцев и шприц-ручек настолько тонкие, что можно научиться .
При каких показателях сахара в крови назначают колоть инсулин?
Кроме самых тяжелых случаев, диабетикам нужно в первую очередь перейти на и 3-7 дней посидеть на ней, наблюдая за своим сахаром в крови. Может оказаться, что уколы инсулина вам вообще не нужны.
Целевые показатели сахара в крови — 3,9-5,5 ммоль/л стабильно 24 часа в сутки. Пациенты, имеющие лишний вес, подключают к диете еще прием лекарства Галвус Мет, Глюкофаж или Сиофор, постепенно повышая его дозировку.
Читайте о таблетках, содержащих метформин:
Перейдя на здоровое питание и начав принимать метформин, нужно 3-7 суток собирать информацию о поведении сахара в течение каждого дня. Накопив эти сведения, их используют для подбора оптимальных доз инсулина.
Диета, метформин и физическая активность должны вместе привести уровень глюкозы в норму, как у здоровых людей, — 3,9-5,5 ммоль/л стабильно 24 часа в сутки. Если таких показателей достигнуть не удается, подключите еще уколы инсулина.
Не соглашайтесь жить с сахаром 6-7 ммоль/л, а тем более, выше! Эти цифры официально считаются нормальными, но на самом деле они повышенные. При них осложнения диабета развиваются, хоть и медленно. Сотни тысяч диабетиков, которые страдают от проблем с ногами, почками и зрением, горько жалеют о том, что в свое время поленились или побоялись колоть себе инсулин. Не повторяйте их ошибку. Используйте низкие, аккуратно рассчитанные дозы, чтобы добиться показателей стабильно ниже 6,0 ммоль/л.
Часто бывает нужно колоть продленный инсулин на ночь, чтобы иметь нормальный сахар на следующее утро натощак. Прочитайте, . В первую очередь, разберитесь, нужны ли вам инъекции препаратов продленного действия. Если они необходимы, начните их выполнять.
Читайте о препаратах инсулина продленного действия:
Тресиба — настолько выдающийся препарат, что администрация сайта подготовила видео-ролик о нем.
Начав колоть инсулин, не вздумайте отказываться от диеты. При наличии лишнего веса продолжайте принимать таблетки . Постарайтесь найти время и силы, чтобы заниматься физкультурой.
Измеряйте свой сахар перед каждым приемом пищи, а также через 3 часа после него. Нужно в течение нескольких дней определить, после каких приемов пищи уровень глюкозы регулярно повышается на 0,6 ммоль/л и более. Перед этими трапезами нужно колоть короткий или ультракороткий инсулин. Это поддерживает поджелудочную железу в тех ситуациях, когда она самостоятельно плохо справляется. Читайте подробнее о подборе оптимальных дозировок перед едой.
Важно! Все препараты инсулина очень хрупкие, легко портятся. Изучите и старательно выполняйте их.
Может обнаружиться сахар 9,0 ммоль/л и выше, даже несмотря на строгое соблюдение диеты. В таком случае, нужно сразу начинать делать уколы, а уже потом подключать и другие лекарства. Также больные диабетом 1 типа и худощавые люди, у которых диагностировали диабет 2 типа, начинают использовать инсулин сразу после низкоуглеводного питания, минуя таблетки.

При высоких показателях глюкозы в крови нужно сразу начинать инсулинотерапию, вредно тянуть время.
Какая максимальная доза инсулина в сутки?
Никаких ограничений на максимальную суточную дозу инсулина нет. Ее можно повышать до тех пор, пока уровень глюкозы у больного диабетом не придет в норму. В профессиональных журналах описаны случаи, когда больные диабетом 2 типа получали по 100-150 ЕД в сутки. Другой вопрос, что высокие дозы гормона стимулируют отложения жира в организме и ухудшают течение диабета.
Сайт сайт учит, как держать стабильно нормальный сахар 24 часа в сутки и при этом обходиться минимальными дозами. Подробнее читайте и . В первую очередь, следует перейти на . Диабетикам, которые уже лечатся инсулином, после перехода на новое питание нужно сразу понижать дозировки в 2-8 раз.

Сколько инсулина нужно на 1 хлебную единицу (ХЕ) углеводов?
Считается, что на одну хлебную единицу (ХЕ), которую съели на обед или ужин, нужно вколоть 1,0-1,3 ЕД инсулина. На завтрак — больше, до 2,0-2,5 ЕД. На самом деле, эта информация не точная. Лучше ее не использовать для реального расчета доз инсулина. Потому что у разных диабетиков чувствительность к этому гормону может отличаться в несколько раз. Она зависит от возраста и массы тела пациента, а также от других факторов, перечисленных в таблице ниже.
Доза инсулина перед едой, которая будет подходящей для взрослого или подростка, может отправить на тот свет маленького ребенка-диабетика. С другой стороны, ничтожная доза, которая будет достаточной для ребенка, практически не подействует на взрослого больного диабетом 2 типа, имеющего лишний вес.
Вам нужно аккуратно выяснить методом проб и ошибок, сколько граммов съеденных углеводов покрывает 1 ЕД инсулина. Ориентировочные данные приводятся в . Их нужно уточнять индивидуально для каждого диабетика, накапливая статистику действия уколов на его организм. — это реальная и серьезная опасность. Чтобы избежать ее начинают лечение с заведомо низких, недостаточных доз. Их медленно и осторожно повышают с интервалом 1-3 дня.
Варианты диеты в зависимости от диагноза:
Сайт сайт объясняет, как использовать для лечения диабета. Перейдя на эту диету, вы сможете прекратить скачки уровня глюкозы и держать сахар в крови стабильно 3,9-5,5 ммоль/л, как у здоровых людей.
Диабетики, которые соблюдают здоровую диету, считают своё потребление углеводов не в хлебных единицах, а в граммах. Потому что хлебные единицы лишь вносят путаницу, не принося никакой пользы. На низкоуглеводной диете максимальное потребление углеводов не превышает 2,5 ХЕ сутки. Поэтому считать дозы инсулина по хлебным единицам не имеет смысла.
На сколько снижает сахар 1 единица инсулина?
Материалы ФГБУ «Эндокринологический научный центр» Минздрава РФ говорят, что 1 единица инсулина снижает сахар крови в среднем на 2,0 ммоль/л. Эта цифра явно занижена. Указанной информацией пользоваться бесполезно и даже опасно. Потому что инсулин действует по-разному на всех диабетиков. На худощавых взрослых, больных диабетом 1 типа, а также на детей он действует намного сильнее. Кроме случаев, когда правила хранения были нарушены и инсулин испортился.
Разные препараты этого гормона значительно отличаются между собой по силе. Например, ультракороткие виды инсулина Хумалог, НовоРапид и Апидра примерно в 1.5 раза сильнее, чем короткий Актрапид. Виды инсулина сверхдлинного, продленного, среднего, короткого и ультракороткого действия работают каждый по-своему. Они по-разному влияют на сахар в крови. Цели их введения и методы расчёта дозировок ничуть не похожи. Невозможно использовать какой-то средний показатель эффективности для всех них.
Читайте о препаратах короткого и ультракороткого инсулина:
Пример. Допустим, вы методом проб и ошибок установили, что 1 ЕД препарата НовоРапид снижает ваш уровень глюкозы на 4,5 ммоль/л. После этого вы узнали про чудодейственную и перешли на нее. говорит, что короткий инсулин подходит для низкоуглеводной диеты лучше, чем ультракороткий. Поэтому вы собираетесь сменить НовоРапид на Актрапид, который ориентировочно в 1,5 раза слабее. Для расчета начальной дозы вы предполагаете, что 1 ЕД снизит ваш сахар на 4,5 ммоль/л / 1,5 = 3,0 ммоль/л. Дальше вы в течение нескольких дней уточните эту цифру по результатам действия первых уколов.
Каждому диабетику нужно методом проб и ошибок точно узнать, на сколько снижает его уровень глюкозы 1 единица инсулина, который он себе колет. Не желательно использовать для расчета своих индвидуальных доз среднюю цифру, взятую из интернета. Однако нужно с чего-то начать. Для расчета начальной дозы вы можете использовать следующую информацию, которую дает доктор Бернстайн.
примерно на 3 ммоль/л. Чем больше весит пациент и выше содержание жира у него в организме, тем слабее действует инсулин. Зависимость между массой тела и силой действия инсулина является обратной пропорциональной, линейной. Например, у тучного больного диабетом 2 типа, имеющего массу тела 126 кг, 1 ЕД препарата Хумалог, Апидра или НовоРапид будет снижать сахар ориентировочно на 1,5 ммоль/л.

Чтобы рассчитать подходящую дозу, нужно составить пропорцию с учетом массы тела диабетика. Если вы не знаете, как составить пропорцию, и не умеете считать без ошибок, лучше даже не пытайтесь. Обратитесь за помощью к кому-то продвинутому в арифметике. Потому что ошибка в дозировке сильнодействующего быстрого инсулина может иметь тяжелые последствия, даже убить пациента.
Тренировочный пример. Предположим, что диабетик весит 71 кг. Его быстрый инсулин — например, НовоРапид. Рассчитав пропорцию, можно узнать, что 1 ЕД этого препарата снизит сахар на 2,66 ммоль/л. Сошелся ли ваш ответ с этой цифрой? Если да, значит, в порядке. Повторим, что указанный методод подходит лишь для расчета первой, стартовой дозы. Цифру, которую вы получаете, рассчитав порпорцию, нужно уточнять по результатам действия уколов.
На сколько снижает сахар 1 ЕД — это зависит от массы тела, возраста, уровня физической активности человека, используемого препарата и многих других факторов.
Факторы, влияющие на чувствительность к инсулину
Уровень сахара в кровиСахар в крови выше 10-11 ммоль/л существенно понижает чувствительность к инсулину. Например диабетику нужно вколоть 1 ЕД, чтобы снизить сахар с 8 до 5 ммоль/л. Однако, чтобы снизить сахар с 13 до 10 ммоль/л, ему может понадобиться доза на 25-50% больше.Масса тела, жировые запасы в организмеЧем больше жира в организме, тем ниже чувствительность к инсулину. К сожалению, высокие дозы этого гормона стимулируют отложения жира. А ожирение в свою очередь… Возникает порочный круг. Разорвать его можно с помощью , физкультуры и приема лекарства .Возраст больного диабетомУ детей чувствительность к инсулину очень высокая. Например, есть два больных диабетом 1 типа — взрослый, весящий 60 кг, и ребенок, имеющий массу тела 20 кг. Можно предположить, что доза для ребенка в 3 раза ниже, чем для взрослого. На самом деле, ребёнку требуется доза инсулина в 7-10 раз ниже. При попытке вколоть 1/3 взрослой дозы будет тяжелая гипогликемия.Прием таблеток от диабетаМетформин — таблетки, которые используются чтобы повысить чувствительность к инсулину у диабетиков, имеющих лишний вес. Есть также лекарства, которые стимулируют поджелудочную железу вырабатывать больше этого гормона. Но их принимать не следует. Подробнее см. .Другие лекарстваМочегонные лекарства, бета-блокаторы, нестероидные противовоспалительные средства, гормональные контрацептивы, L-тироксин могут слегка повышать сахар в крови и требуемые дозировки инсулина. Ингибиторы МАО и антидепрессанты могут оказывать противоположное действие. Обсудите с врачом!Время сутокПримерно с 4 до 9 часов утра потребность в инсулине повышается из-за феномена утренней зари. Из-за этого трудно привести в норму сахар утром натощак. Доза быстрого инсулина перед завтраком должно быть ориентировочно на 20% выше, чем на такое же количество съеденных углеводов в обед и на ужин. Подробнее читайте, .Гастропарез и другие проблемы с пищеварениемГастропарез — это нарушение движения пищи из желудка в кишечник. Оно вызывается диабетическим поражением автономной нервной системы, контролирующей пищеварение. Эта проблема может усложнить подбор подходящей схемы уколов и лекарств. Подробнее читайте статью “Диабетический гастропарез ”.Воспалительные инфекционные заболеванияОстрое и хроническое воспаление значительно понижает чувствительность к инсулину. Во время простуды и других инфекционных заболеваний дозировки нужно повышать в 1,5-2 раза, чтобы держать глюкозу крови в норме. Частые причины необъяснимо высокого сахара — скрытая вирусная или бактериальная инфекция, кариес зубов.Погода, температура воздухаВ теплую погоду чувствительность к длинному и быстрому инсулину выше. Соответственно, дозировки должны быть ниже. В холодную погоду — наоборот. Вероятно, пасмурная погода, отсутствие солнца влияет так же, как и холод.Физическая активностьЗанятия физкультурой сложно влияют на показатели сахара в крови. Как правило, они сильно понижают требуемые дозировки инсулина, но иногда могут и повышать их. Желательно выбирать виды физической активности, которые не стимулируют выброс гормонов стресса в кровь.Стресс, продолжительность и качество снаОстрый стресс заставляет сахар у диабетиков взлетать. рекомендует принимать лекарство пропранолол для профилактики перед экзаменами и другими острыми ситуациями. Недосыпание понижает чувствительность к инсулину. Хронический стресс не должен быть отговоркой, чтобы срываться с лечебного режима.Кофеин в больших дозахЧрезмерное употребление кофеина повышает сахар в крови и требуемые дозировки инсулина. Ограничивайтесь двумя-тремя чашками кофе в день. Избавьтесь от кофеиновой зависимости.Место и глубина инъекцииНужно регулярно менять места инъекций, чтобы усвоение гормона не ухудшалось. Самые опытные и продвинутые диабетики иногда колят инсулин внутримышечно, когда им нужно быстро сбить повышенный сахар. Не пытайтесь делать это самостоятельно. Пусть врач вас научит, если хотите. Читайте также, .Гормональный фон у женщинПеред началом менструации у женщин часто бывает задержка жидкости в организме и прибавка массы тела до 2 кг. Чувствительность к инсулину при этом понижается. Его дозировки нужно немного повысить. В первой половине беременности чувствительность к инсулину очень возрастает, вплоть до ремиссии диабета. Зато во второй половине и до самых родов она сильно понижается.Употребление алкоголяУмеренное потребление алкогольных напитков, не содержащих углеводов, не оказывает существенного влияния на сахар в крови. Но если сильно напиться, риск повышается во много раз. Диабетикам, которые лечатся инсулином, напиваться категорически нельзя. Подробнее читайте статью “ ”.
Чем выше чувствительность, тем сильнее каждая введенная единица (ЕД) инсулина понижает сахар. Ориентировочные цифры приводятся в , а также в . Эти данные можно использовать только для расчета стартовой дозировки. Дальше их нужно уточнять индивидуально для каждого диабетика по результатам действия предыдущих уколов. Не ленитесь аккуратно подобрать оптимальные дозировки, чтобы держать уровень глюкозы 4,0-5,5 ммоль/л стабильно 24 часа в сутки.
Сколько единиц инсулина нужно, чтобы снизить сахар на 1 ммоль/л?
Ответ на этот вопрос зависит от следующих факторов:
- возраст диабетика;
- масса тела;
- уровень физической активности.
Еще несколько важных факторов перечислены в таблице выше. Накопив информацию за 1-2 недели уколов, вы сможете рассчитать, насколько 1 ЕД инсулина понижает сахар. Результаты будет разными для препаратов длинного, короткого и ультракороткого действия. Зная эти цифры, легко провести расчет дозы инсулина, которая снизит сахар в крови на 1 ммоль/л.

Ведение дневника и расчёты доставляют хлопоты и отнимают некоторое время. Однако это единственный способ, чтобы подобрать оптимальные дозировки, держать стабильно нормальный уровень глюкозы и защититься от осложнений диабета.
Когда проявится результат от укола?
Этот вопрос требует подробного ответа, потому что разные виды инсулина начинают действовать с разной скоростью.
Препараты инсулина делятся на:
- продленные — Лантус, Туджео, Левемир, Тресиба;
- средние — Протафан, Биосулин Н, Инсуман Базал ГТ, Ринсулин НПХ, Хумулин НПХ;
- быстрого действия — Актрапид, Апидра, Хумалог, НовоРапид, отечественные.
Бывают также двухфазные смеси — например, Хумалог Микс, НовоМикс, Росинсулин М. Однако не рекомендует их использовать. На этом сайте они не обсуждаются. Чтобы достигнуть хорошего контроля диабета, нужно перейти с этих препаратов на одновременное использование двух видов инсулина — продленного и быстрого (короткого или ультракороткого).
Дальше подразумевается, что диабетик соблюдает и получает низкие дозы инсулина, которые соответствуют ей. Эти дозы в 2-7 раз ниже тех, к которым привыкли врачи. Лечение диабета инсулином по методам доктора Бернстайна позволяет достигнуть стабильных показателей сахара в крови 3,9-5,5 ммоль/л. Это реально даже при тяжелых нарушениях обмена глюкозы. Однако инсулин в низких дозах начинает работать позже и прекращает действовать раньше, чем в стандартных высоких дозах.
Быстрый (короткий и ультракороткий) инсулин начинает действовать через 10-40 минут после укола, в зависимости от введенного препарата и дозы. Однако это не значит, что уже через 10-40 минут глюкометр покажет снижение сахара. Чтобы проявился эффект, нужно измерять уровень глюкозы не раньше, чем через 1 час. Лучше делать это позже — через 2-3 часа.
Изучите подробную . Не следует колоть большие дозы этих препаратов, чтобы получить быстрый эффект. Вы почти наверняка введете себе больше гормона, чем следует, и это приведет к гипогликемии. Будет дрожание рук, нервозность и другие неприятные симптомы. Возможна даже потеря сознания и летальный исход. Осторожно обращайтесь с инсулином быстрого действия! Прежде чем использовать, тщательно разберитесь, как он действует и как определить подходящую дозировку.
Препараты инсулина среднего и продленного действия начинают работать через 1-3 часа после укола. Они дают плавный эффект, который сложно отследить с помощью глюкометра. Одно-единственное измерение сахара может ничего не показать. Нужно проводить самоконтроль уровня глюкозы в крови несколько раз на протяжении каждого дня.

Диабетики, которые делают себе уколы продленного инсулина с утра, видят их результаты вечером, по итогам целого дня. Полезно строить наглядные графики показателей сахара. В дни, когда ставили продленный инсулин, они будут существенно отличаться в лучшую сторону. Конечно, если доза препарата грамотно подобрана.
Укол продленного инсулина, который делают на ночь, дает результат на следующее утро. Улучшается показатель сахара натощак. Кроме утреннего измерения, можно также контролировать уровень глюкозы в середине ночи. Желательно проверять сахар ночью в первые дни лечения, когда есть риск переборщить со стартовой дозой. Поставьте будильник, чтобы проснуться в нужное время. Измерьте сахар, зафиксируйте результат и спите дальше.
Изучите перед началом лечения диабета этим средством.
Сколько инсулина нужно вколоть, если у диабетика сахар очень поднялся?
Требуемая доза зависит не только от показателя сахара в крови, но еще от массы тела, а также от индивидуальной чувствительности пациента. Существует много факторов, которые влияют на чувствительность к инсулину. Они перечислены выше на этой странице.
Вам пригодится . Препараты короткого и ультракороткого действия вводят диабетикам, когда нужно быстро сбить повышенный сахар. Инсулин продленного и среднего действия в таких ситуациях применять не следует.
Кроме укола инсулина, диабетику будет полезно выпить много воды или травяного чая. Конечно, без меда, сахара и других сладостей. Выпитая жидкость разбавляет кровь, снижает концентрацию глюкозы в ней, а также помогает почкам вывести из организма часть лишней глюкозы.
Диабетику нужно точно установить, на сколько 1 ЕД инсулина снижает его уровень глюкозы. Это можно узнать в течение нескольких дней или недель методом проб и ошибок. Полученную цифру при каждом расчете дозы нужно корректировать на погоду, инфекционные заболевания и другие факторы.
Бывают ситуации, когда сахар уже подскочил, нужно его срочно сбивать, а накопить точные данные методом проб и ошибок еще не успели. Как рассчитать дозу инсулина в таком случае? Придется использовать ориентировочную информацию.
Способ расчета дозы, приведенный ниже, вы можете использовать на свой страх и риск. Передозировка инсулина может вызвать неприятные симптомы, нарушение сознания и даже летальный исход.
У взрослого человека, имеющего массу тела 63 кг, 1 ЕД ультракороткого инсулина Хумалог, Апидра или НовоРапид снижает сахар в крови примерно на 3 ммоль/л. Чем больше масса тела и выше содержание жира в организме, тем слабее действует инсулин. Например, у тучного больного диабетом 2 типа, весящего 126 кг, 1 ЕД препарата Хумалог, Апидра или НовоРапид будет снижать сахар ориентировочно на 1,5 ммоль/л. Нужно составить пропорцию с учетом массы тела диабетика.
Если вы не знаете, как составить пропорцию, и не уверены, что можете точно посчитать, то лучше даже не пытайтесь. Обратитесь за помощью к кому-то грамотному. Ошибка в дозировке короткого или ультракороткого инсулина может иметь тяжелые последствия, даже убить пациента.
Допустим, диабетик весит 71 кг. Его быстрый инсулин — например, Апидра. Составив пропорцию, вы рассчитали, что 1 ЕД снизит сахар на 2,66 ммоль/л. Допустим, уровень глюкозы в крови у больного 14 ммоль/л. Нужно его снизить до 6 ммоль/л. Разница с целевым показателем: 14 ммоль/л — 6 ммоль/л = 8 ммоль/л. Требуемая доза инсулина: 8 ммоль/л / 2,66 ммоль/л = 3,0 ЕД.
Еще раз повторим, что это ориентировочная доза. Она гарантированно не будет идеально подходящей. Можете вколоть на 25-30% меньше, чтобы снизить риск гипогликемии. Указанный метод расчета следует использовать, только если пациент еще не накопил точную информацию методом проб и ошибок.
Препарат Актрапид — примерно в 1,5 раза слабее, чем Хумалог, Апидра или НовоРапид. Также он позже начинает действовать. Тем не менее, доктор Бернстайн рекомендует использовать именно его. Потому что короткий инсулин лучше совместим с низкоуглеводной диетой, чем ультракороткий.
Метод расчета дозы инсулина, приведенный выше, не подходит для детей-диабетиков. Потому что у них чувствительность к инсулину в несколько раз выше, чем у взрослых. Укол быстрого инсулина в дозе, рассчитанной по указанному методу, наверняка вызовет у ребенка тяжелую гипогликемию.
Какие особенности расчета дозы инсулина для детей-диабетиков?
У детей-диабетиков до подросткового возраста чувствительность к инсулину в несколько раз выше, чем у взрослых. Поэтому детям требуются ничтожные дозы, по сравнению со взрослыми пациентами. Как правило, родителям, которые контролируют диабет у своих детей, приходится разбавлять инсулин физиологическим раствором, купленным в аптеке. Это помогает точно колоть дозы кратностью 0,25 ЕД.
Выше мы разобрали, как рассчитать дозу инсулина для взрослого, имеющего массу тела 63 кг. Допустим, ребенок-диабетик весит 21 кг. Можно предположить, что ему потребуется дозы инсулина в 3 раза меньше, чем взрослому, при одинаковых показателях глюкозы в крови. Но это предположение будет неверным. Подходящая доза, скорее всего окажется не в 3, а в 7-9 раз меньше.
Для детей-диабетиков имеется значительный риск эпизодов низкого сахара, вызванных передозировкой инсулина. Чтобы избежать передозировки, начинают уколы инсулина с заведомо низких доз. Дальше их медленно повышают, пока уровень глюкозы в крови не станет стабильно нормальным. Нежелательно использовать сильнодействующие препараты Хумалог, Апидра и НовоРапид. Попробуйте Актрапид вместо них.

Детям до 8-10 лет можно начинать колоть инсулин с дозы 0,25 ЕД. Многие родители сомневаются, что такая “гомеопатическая” доза даст какой-то эффект. Однако, скорее всего, вы по показателям глюкометра заметите эффект уже от первого укола. При необходимости повышайте дозу на 0,25-0,5 ЕД каждые 2-3 дня.
Сведения о расчете доз инсулина, приведенные выше, подходят детям-диабетикам, которые строго соблюдают . Фрукты и другие следует исключить полностью. Ребенку нужно объяснить последствия, к которым приводит употребление вредной пищи. Нет необходимости использовать инсулиновую помпу. Однако желательно носить систему непрерывного мониторинга глюкозы, если вы можете себе это позволить.
Если подумать, то сначала не понятно, зачем колоть диабетикам гормональные инъекции. Количество такого гормона в организме больного человека в основном соответствует норме, а часто она значительно превышена.
Но дело сложнее — когда у человека «сладкая» болезнь, то иммунная система поражает бета-клетки человеческого организма, страдает поджелудочная железа, которые отвечает за инсулиновую выработку. Такие осложнения бывают не только у диабетиков второго типа, но и первого.
В результате большое количество бета-клеток погибает, что значительно ослабляет организм человека.
Если говорить о причинах патологии, что часто в этом виновато ожирение, когда человек неправильно питается, мало двигается и его образ жизни трудно назвать здоровым. Известно, что большое количество пожилых людей и людей среднего возраста страдают от лишнего веса, но «сладкая» болезнь поражает далеко не всех.
Так почему иногда человека поражает патология, а иногда нет? Во многом дело в предрасположенности генетического типа, аутоиммунные атаки могут быть настолько тяжелыми, что только инсулиновые уколы способны оказать помощь.
Виды инсулина по времени действия
Подавляющая часть инсулина в мире выпускается на фармацевтических заводах при помощи генно-инженерных технологий. По сравнению с устаревшими препаратами животного происхождения, современные средства характеризуются высокой очисткой, минимумом побочных эффектов, стабильным, хорошо предсказуемым действием. Сейчас для лечения диабета применяют 2 разновидности гормона: человеческий и аналоги инсулина.
Молекула человеческого инсулина полностью повторяет молекулу гормона, вырабатываемого в организме. Это средства короткого действия, длительность их работы не превышает 6 часов. К этой же группе относятся и НПХ-инсулины средней длительности. Время действия у них больше, около 12 часов, благодаря добавлению в препарат белка протамина.
Аналоги инсулина по строению отличны от инсулина человека. Благодаря особенностям молекулы при помощи этих препаратов можно эффективнее компенсировать сахарный диабет. К ним относятся средства ультракороткого действия, начинающие снижать сахар спустя 10 минут после инъекции, длительного и сверхдлительного действия, работающие от суток до 42 часов.
Вид инсулина Время работы Лекарственные средства НазначениеУльтракороткий Начало действия – спустя 5-15 мин, максимальный эффект – спустя 1,5 часа. Хумалог, Апидра, НовоРапид ФлексПен, НовоРапид Пенфилл. Применяются до еды. Могут быстро привести в норму глюкозу крови. Расчет дозировки зависит от количества углеводов, поступающих с пищей. Также используются для быстрой коррекции гипергликемии.Короткий Начинает действие через полчаса, пик приходится на 3 ч после введения. Актрапид НМ, Хумулин Регуляр, Инсуман Рапид.Среднего действия Работает 12-16 часов, пик — 8 часов после инъекции. Хумулин НПХ, Протафан, Биосулин Н, Генсулин Н, Инсуран НПХ. Используются для нормализации сахара натощак. Благодаря длительности действия могут вкалываться 1-2 раза в сутки. Доза подбирается врачом в зависимости от веса больного, длительности сахарного диабета и уровня выработки гормонов в организме.Длительный Время действия – сутки, пик отсутствует. Левемир Пенфилл, Левемир ФлексПен, Лантус.Сверхдлительный Длительность работы – 42 часа. Тресиба Пенфилл Только для 2 типа диабета. Лучший выбор для больных, не способных самостоятельно сделать инъекцию.
Инсулинотерапия при сахарном диабете, беременности и у детей: осложнения, показания, режимы
- Показания к применению инсулина
- Как составить схему инсулинотерапии при диабете 1 и 2 типа?
- Правила введения инъекций
- Традиционная и базис-болюсная инсулинотерапия
- Помповая терапия
- Инсулиновая терапия у детей
- Лечение инсулином при беременности
- Возможные осложнения и их профилактика
Одним из ведущих методов лечения сахарного диабета является инсулинотерапия. Она позволяет значительно улучшить состояние здоровья диабетика (в том числе ребенка), исключить развитие осложнений. Для того чтобы подобное лечение оказалось корректным, необходимо узнать все о показаниях к применению, нюансах составления схемы лечения, правилах введения инъекций и многом другом.
Показания к применению инсулина
- беременность и будущие роды, сопровождаемые сахарным диабетом;
- значительная декомпенсация сахарного диабета 2 типа;
- минимальная степень эффективности при лечении заболевания другими средствами;
- существенное уменьшение массы тела.
Как составить схему инсулинотерапии при диабете 1 и 2 типа?
Составление схемы инсулинотерапии должно происходить с учетом множества нюансов.
Необходимо умело комбинировать режимы инсулинотерапии, важен корректный расчет дозы, исходя из возраста диабетика, отсутствия или наличия у него осложнений, «стадии» заболевания.
Если говорить о пошаговой процедуре, то она должна выглядеть следующим образом: необходимо определить, потребуются ли инъекции продленного инсулина на ночь, если они являются необходимыми, имеет смысл рассчитать начальное количество, которое впоследствии будет скорректировано.
Для того чтобы инсулинотерапия при сахарном диабете 2 типа оказалась результативной, необходимо корректировать дозировку продленного инсулина в течение последующей недели, пока не будет достигнуто оптимальное соотношение.
Далее, посоветовавшись с эндокринологом, важно определиться с необходимостью применения гормонального компонента перед сеансами употребления пищи и точной дозировкой. Также инсулинотерапия сахарного диабета 1 типа подразумевает:
- расчет начального количества короткого или ультракороткого инсулина перед употреблением пищи и последующую корректировку соотношения;
- экспериментальное определение того, за сколько минут перед употреблением пищи потребуется введение гормонального компонента;
- корректный расчет короткого или ультракороткого инсулина в тех случаях, когда важно нормализовать повышенный на протяжении длительного отрезка времени сахар в крови.
Правила введения инъекций
Конкретные правила введения гормонального компонента зависят от того, применяется ли помпа или, например, процедура осуществляется вручную. Принципы инсулинотерапии предельно просты: вводится заранее определенное количество компонента в фиксированное время суток.
Если это не помповая инсулинотерапия, то речь идет о том, что гормон вводят под кожный покров в жировую клетчатку. В противном случае лекарственное средство не окажет необходимого эффекта.
Введение может осуществляться в плечевую область или в брюшину, верхнюю переднюю часть бедра или наружную складку ягодиц.
Область инъекций изменяют ежедневно, в противном случае могут наблюдаться многочисленные последствия: изменение качества всасывания гормона, перепады уровня сахара в крови. Кроме того, нормы исключают осуществление инъекций в видоизмененные области, например, с рубцами, шрамами, гематомами.
Для непосредственного введения препарата используют обычный шприц или ручку-шприц. Правила инсулинотерапии таковы:
- место укола обрабатывают двумя тампонами, пропитанными спиртом. Один из них обрабатывает более значительную поверхность, второй обеспечивает дезинфекцию области введения;
- необходимо выждать около 30 секунд вплоть до испарения спирта;
- одной рукой формируется подкожно-жировая складка, второй рукой в основание складки вводится иголка под углом в 45 градусов;
- не отпуская складки, потребуется до упора надавить на поршень и ввести гормональный компонент. Только после этого вытягивают шприц и отпускают кожную складку.

Для диабетиков второго и первого типа может оказаться жизненно важным смешение разных типов инсулина или их разбавление. В таком случае для разбавления в 10 раз необходимо использовать одну часть лекарственного средства и девять частей «растворителя». Для разбавления в 20 раз применяют одну часть гормона и 19 частей «растворителя».
Инсулин допустимо разбавлять либо физиологическим раствором, либо дистиллированной водой. Применение других жидкостей настоятельно не рекомендуется. Разбавлять представленные жидкости допустимо непосредственно в шприце или в отдельной посудине перед введением.
Традиционная и базис-болюсная инсулинотерапия
Предусматривается традиционная и базис-болюсная терапия гормональным компонентом. В первом случае речь идет о том, что инсулин длительного действия вводят дважды в сутки (утром и на ночь), а компонент короткого действия либо перед завтраком и ужином, либо перед основными приемами пищи.
Однако дозировка последнего должна фиксироваться, то есть самостоятельно диабетик соотношение инсулина и количество ХЕ менять не может. Преимуществом такой методики является отсутствие необходимости в определении гликемии перед употреблением пищи.
Показания к инсулинотерапии сахарного диабета 2 типа
Каждый эндокринолог с момента постановки диагноза «диабет второго типа», должен информировать своих пациентов о том, что инсулинотерапия на сегодняшний день является одним из высокоэффективных методов лечения. Более того, в некоторых случаях инсулинотерапия может оказаться единственно возможным, адекватным методом достижения нормогликемии, то есть компенсации болезни.

Главенствующую роль в принятии решения о назначении инсулинотерапии должна играть информация о резервных возможностях бета-клеток железы. Постепенно, по ходу прогрессирования сахарного диабета 2 типа, развивается истощение бета-клеток, требующее немедленного перехода на гормональную терапию. Зачастую только при помощи инсулинотерапии можно достичь и поддерживать необходимый уровень гликемии.
Помимо этого, инсулинотерапия при диабете 2 типа может потребоваться временно при некоторых патологических и физиологических состояниях. Ниже перечислены ситуации, когда требуется инсулинотерапия сахарного диабета 2 типа.
- Беременность;
- Острые макрососудистые осложнения, такие как инфаркт миокарда и инсульт;
- Явный недостаток инсулина, проявляющийся как прогрессирующая потеря веса при нормальном аппетите, развитие кетоацидоза;
- Хирургические вмешательства;
- Различные инфекционные заболевания и, в первую очередь, гнойно-септического характера;
- Неудовлетворительные показатели разных диагностических методов исследования, к примеру:
- фиксация низкого уровня С-пептида и/или инсулина в крови натощак.
- многократно определяемая гипергликемия натощак в случаях, когда больной принимает пероральные гипогликемические препараты, соблюдает режим физических нагрузок и диету.
- гликозилированный гемоглобин более 9,0%.
Пункты 1, 2, 4 и 5 требуют временного перехода на инсулин. После стабилизации состояния или родоразрешения инсулин можно отменить.
В случае с гликозилированным гемоглобином его контроль нужно повторить через 6 месяцев. Если за этот промежуток времени его уровень снизится более чем на 1,5%, можно вернуть больного на прием сахароснижающих таблеток, и отказаться от инсулина.
Если заметного снижения показателя не отмечается, инсулинотерапию придется продолжить.
Стратегия терапии при прогрессировании сахарного диабета 2 типаПри естественном развитии сахарного диабета (СД) 2 типа развивается прогрессирующая недостаточность бета-клеток поджелудочной железы, поэтому инсулин остается единственным средством лечения, которое в данной ситуации может контролировать глюкозу крови.
Около 30-40% пациентов с СД 2 типа для постоянного контроля гликемии нуждаются в долгосрочной инсулинотерапии, однако ее часто не назначают в связи с определенными опасениями как пациентов, так и врачей.
Раннее назначение инсулина при наличии показаний очень важно в плане снижения частоты микрососудистых осложнений диабета, включая ретинопатию, нейропатию и нефропатию. Нейропатия является основной причиной нетравматических ампутаций у взрослых пациентов, ретинопатия – ведущая причина слепоты, нефропатия – основной фактор, приводящий к терминальной почечной недостаточности.
В проспективном исследовании (UKPDS) по сахарному диабету, проведенном в Великобритании, и исследовании Kumamoto продемонстрированы положительный эффект инсулинотерапии в плане снижения ка микрососудистых осложнений, а также выраженная тенденция к улучшению прогноза в плане макрососудистых осложнений.
В исследовании DECODE дана оценка взаимосвязи показателей общей смертности и гликемии, особенно постпрандиальной. В исследовании по контролю диабета и его осложнений (DCCT) при СД 1 типа были определены жесткие стандарты контроля гликемии.
Американская ассоциация клинической эндокринологии (ААСЕ) и Американская коллегия эндокринологии (АСЕ) установили в качестве целевого показателя НbА1с уровень 6,5% и менее, а также целевые уровни гликемии натощак – 5,5 и 7,8 ммоль/л для постпрандиальной гликемии (через 2 ч после приема пищи).
Достаточно часто эти цели труднодостижимы при пероральной монотерапии, поэтому инсулинотерапия становится необходимой. Рассмотрим возможность назначения инсулина в качестве первоначальной терапии всем пациентам с СД 2 типа.
Хорошо известно, что глюкозотоксичность может быть фактором, определяющим сложность достижения адекватного контроля гликемии. Инсулинотерапия практически всегда контролирует глюкозотоксичность.
По мере того, как токсический эффект глюкозы нивелируется, пациент может либо продолжить мототерапию инсулином, либо перейти на комбинированную терапию инсулином в сочетании с таблетированными сахароснижающими препаратами, либо на пероральную монотерапию.
Несоблюдение жесткого контроля при сахарном диабете приводит к повышению риска осложнений в будущем, кроме того, есть предположения и факты, свидетельствующие о том, что своевременный и ранний контроль обеспечивает эффективность терапии в будущем в плане достижения лучшего контроля.
Существует два режима инсулинотерапии: традиционный и интенсивный. Первый предусматривает постоянные дозы инсулина, рассчитанные врачом. Второй включает 1-2 инъекции заранее подобранного количества длинного гормона и несколько – короткого, который рассчитывается каждый раз до еды. Выбор режима зависит от тяжести заболевания и готовности пациента к самостоятельному контролю сахара крови.
Традиционный режим

Рассчитанная суточная доза гормона разбивается на 2 части: утреннюю (2/3 от общего количества) и вечернюю (1/3). Короткий инсулин составляет 30-40%. Можно использовать готовые смеси, в которых короткий и базальный инсулин соотносятся как 30:70.
Достоинства традиционного режима — отсутствие необходимости ежедневно использовать алгоритмы подсчета доз, редкие измерения глюкозы, раз в 1-2 дня. Его можно использовать для больных, которые не способны или не хотят постоянно контролировать свой сахар.
Главный недостаток традиционного режима – объем и время поступления инсулина в инъекциях абсолютно не соответствует синтезу инсулина у здорового человека. Если естественный гормон выделяется на поступление сахара, то здесь все происходит наоборот: чтобы достичь нормальной гликемии, приходится свое питание подстраивать под количество введенного инсулина.
В итоге пациенты сталкиваются с жесткой диетой, каждое отступление от которой может закончиться гипогликемической или гипергликемической комой.
Интенсивный режим
Интенсивная инсулинотерапия общепризнана во всем мире как самый прогрессивный режим введения инсулина. Также она называется базис-болюсной, так как способна имитировать и постоянную, базисную, секрецию гормона, и болюсный инсулин, выделяемый в ответ на повышение глюкозы крови.
Несомненное достоинство этого режима – отсутствие диеты. Если пациент с диабетом овладел принципами правильного расчета дозировки и коррекции гликемии, он может питаться как любой здоровый человек.
Конкретная суточная доза инсулина в этом случае отсутствует, она ежедневно меняется в зависимости от особенностей питания, уровня физических нагрузок или обострения сопутствующих заболеваний. Верхней границы количества инсулина нет, основной критерий правильности применения препарата – цифры гликемии.
Больные сахарным диабетом, применяющие интенсивный режим, многократно в течение дня (около 7) должны использовать глюкометр и на основе данных измерения менять последующую дозу инсулина.
Многочисленными исследованиями доказано, что достичь нормогликемии при сахарном диабете можно исключительно при интенсивном использовании инсулина. У больных снижается гликированный гемоглобин (7% против 9% на традиционном режиме), на 60% уменьшается вероятность ретинопатии и нейропатии, примерно на 40% реже нефропатия и проблемы с сердцем.
Допустимо ли заменять таблетки уколами
Предлагается несколько вариантов инсулиновых инъекций, каждая из которых имеет ряд нюансов.
Таблица № 1. Виды средств для инсулиновых инъекций
Прежде чем ответить на это вопрос, надо знать, какие таблетки диабетикам не подходят и какие несут непосредственную опасность. Если они опасны, то принимать их нельзя и сахарный уровень во внимание не принимается.
Надо использовать инъекции, если все сделать грамотно, то жизнь человека можно значительно продлить. При потреблении вредных таблеток состояние человека ухудшается, хотя глюкозный уровень на короткое время снижается.
Некоторые больные сначала садятся на жесткую диету, при низком потреблении углеводов. А многие потребляют лекарственное средство метаморфин.
При гормональных инъекциях бывает так, что сахарный уровень иногда превышает допустимое значение, хотя человек не нарушает строгую диету и не нарушает вводимые дозы инсулина. Значит поджелудочной железе трудно справиться с такой большой нагрузкой, тогда нужно аккуратно повышать инсулиновые дозы, чтобы диабетические осложнения не развивались.
Такие негативные показатели сахарного содержания часто наблюдаются в утренние часы, на голодный желудок. Для нормализации состояния надо ужинать пораньше, не позднее 19.

00, а перед тем, как лечь спать вколоть небольшое количество вещества. После каждого приема пищи через пару часов надо изменять глюкозный уровень.
Если в это время он несколько повышен, то это не критично. Помогут ультракороткие уколы между приемами пищи.
Ещё раз следует сказать про очередность — первым делом больной человек садится на строгую диету с низким количеством углеводов, потом начинается умеренное потребление метаморфина. Если сахарные показатели идут вверх, надо не раздумывать, а использовать гормональные инъекции.
Если человека начал уколы, диета должна также строго соблюдаться, и особое внимание надо обращать на уровень глюкозы, он должен быть таким же, как у здоровых людей.
Инсулин под воздействием желудочно-кишечного сока в организме разрушается, виновата в этом соляная кислота и ферменты пищеварения. Не смотря на высокий уровень развития современной фармакологии, таблетированных средств, обладающих максимально положительным эффектом, на сегодняшний день нет. И даже активных научных исследований в этом направлениями фармацевтическими компаниями не ведется.
Фармацевтический рынок предлагает использовать аэрозоль ингалляционного типа, но его потребление сопряжено с определенными сложности — трудно рассчитывается дозировка, поэтому его использование не рекомендуется.
Если диабетик потребляет большое количество углеводов, то он нуждается в большом количестве инсулина, что тоже влечет за собой опасность, поэтому ещё раз надо сказать об обязательном соблюдении низкоуглеводной диеты.
